Jaarrede 2018: Behandelen zonder bewijs?
Klinieken voor mensen met een vitamine B12-tekort schieten als paddestoelen uit de grond. Moet er naar hen doorverwezen worden?

Dames en heren,
Mijn voordracht met als titel ‘Behandelen zonder bewijs?’ betreft het nogal ingewikkelde probleem van de veel voorkomende claim dat patiënten bang zijn voor een tekort aan vitamine B12, een belangrijk bestanddeel van onze voeding dat uitsluitend in dierlijke producten voorkomt en waarvan het tekort tot een aantal moeilijk te herleiden klachten kan leiden.
Hoe vager en hoe moeilijker te duiden de klachten, hoe groter de kans dat kwakzalvers toegang krijgen tot de moedeloze patiënt. In het bijzonder heb ik het nu over de B12-klinieken die als paddenstoelen uit de grond schieten, en die op twijfelachtige gronden bij grote groepen Nederlanders een B12-tekort vinden zonder dat hiervoor enige biochemische of andere verklaring kan worden geboden.
Ik probeer het niet te ingewikkeld te maken, maar het onderwerp is helaas nogal complex en er is veel discussie over het aantal patiënten dat hier echt aan lijdt.
Het vóórkomen van een tekort aan B12 wordt geschat op 2-3% van de volwassen en kan oplopen tot ca 10% van de 70-plussers (ik kom nog terug op de reden van dit verschil). Diverse websites van kwakzalvers hanteren echter een B12-tekort met een percentage van 25% van de bevolking. Overigens op compleet onduidelijke gronden!
Als achtergrond van wat vitamine B12 voor een stofje is, start ik met wat informatie afkomstig van het Voedingscentrum, een bonafide organisatie die wars is van zweverige flauwekul.
Rode bloedcellen
Vitamine B12 (cobalamine) is nodig voor de aanmaak van rode bloedcellen. Rode bloedcellen zijn nodig om zuurstof in je bloed te vervoeren. Daarnaast is vitamine B12 nodig voor een goede werking van het zenuwstelsel. Vitamine B12 zit alleen in dierlijke producten, zoals melk, melkproducten, vlees, vleeswaren, vis en eieren.
Veganisten wordt aangeraden een vitamine B12-supplement te slikken of producten te gebruiken met toegevoegd vitamine B12. Dit wordt verder uitgewerkt maar ik beperk me tot de gezondheidseffecten.
Vitamine B12-tekort
Een tekort aan vitamine B12 leidt tot een vorm van bloedarmoede: macrocytaire anemie. Door bloedarmoede kun je last hebben van bijvoorbeeld moeheid, duizeligheid, hartkloppingen en oorsuizen.
Ook kan het tekort aan vitamine B12 neurologische gevolgen hebben, zoals tintelingen in de vingers (paresthesie), geheugenverlies, coördinatiestoornissen of spierzwakte in de benen.
Een tekort aan vitamine B12 komt zelden voor, mede omdat het lichaam vitamine B12 kan opslaan en dus een voorraadje heeft. Krijg je langere tijd te weinig vitamine B12 binnen, dan is dat pas na langere tijd merkbaar. Vaak pas na enkele maanden, of zelfs een jaar. Je lichaam maakt eerst de voorraad op.
Intrinsic factor
Een tekort ontstaat als je geen dierlijke producten eet of te weinig van het eiwit intrinsic factor hebt, waardoor je lichaam de vitamine B12 niet goed kan opnemen. Ook kan de opname van vitamine B12 door de darm zijn verlaagd bij maag-darminfecties en bij aandoeningen waar- bij de productie van maagzuur verminderd is, zoals atrofische gastritis.
Ouderen hebben vaker een vitamine B12-tekort doordat de productie van maagzuur afneemt. Een tekort aan B12 kan ook ontstaan door langdurig gebruik van bepaalde medicijnen, zoals bepaalde maagtabletten (protonpompremmers) of metformine, een middel tegen diabetes mellitus of vaak en veel gebruik van lachgas (lachgas zorgt ervoor dat Vitamine B12 niet meer werkt).
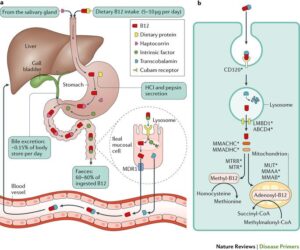
Bron: Vitamin B12 deficiency
Ralph Green et al, Nature Reviews Disease Primers volume 3, Article number: 17040 (2017)
Van dit plaatje raak ik zelf nogal enthousiast omdat dit alle voorgaande informatie eigenlijk visueel tot uiting brengt. ik loop het even met u door.
Vitamine B12 zit vast aan een dierlijk eiwit, dat in de maag door de hoge zuurgraad als gevolg van maagzuur wordt afgesplitst. In het speeksel zit transporteiwit haptocorrine dat zich vervolgens in de maag aan het B12-molecuul bindt. In het laatste stukje van de maag wordt het eiwit ‘intrinsic factor’ uitgescheiden dat samen met het haptocorrine-B12-complex het spijsverteringskanaal inglijdt.
Ergens in de dunne darm wordt de haptocorrine van de B12 afgesplitst en vervangen door intrinsic factor, dat onmisbaar is voor de hieropvolgende opname van B12 in het bloed, hetgeen plaatsvindt in de darmwand van het laatste stukje dunne darm. Het complex intrinsic factor met B12 wordt herkend door een receptor op de celwand en ‘binnengelaten’, het intrinsic factor heeft zijn rol vervuld en in de bloedbaan wordt B12 gekoppeld aan een ander transporteiwit, het transcobalamine.
Tenslotte komt de combinatie B12/transcobalamine in de cel waar B12 nodig is, en dan wordt B12 gebruikt voor het omzetten van methylmalonzuur en homocysteïne in andere stoffen die het lichaam nodig heeft.
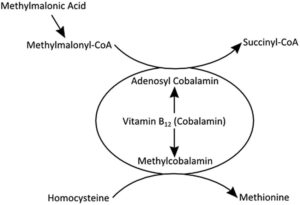
Bron: Whippits, nitrous oxide and the dangers of legal highs. Alexander Thompson, Maria Isabel Da Silva Leite. June 2015
Practical Neurology 15(3):207-9, DOI:10.1136/practneurol-2014-001071
Dat ziet u hier nog eens, en u begrijpt onmiddellijk dat als deze reacties niet kunnen plaatsvinden door een B12-tekort, het methylmalonzuur en het homocysteïne daardoor in verhoogde concentratie in het bloed aanwezig kunnen zijn. Op deze moeilijke en moeilijk interpreteerbare biochemische factoren is een groot deel van de onzin gebaseerd die in de B12-klinieken en op B12-websites wordt verkondigd, en daar gaat men nog veel verder dan waar ik het nu over kan hebben. Met name orthomoleculaire kwakzalvers zijn hier dol op.
Hoe sporen we in de reguliere geneeskunde een b12-tekort op
Ik loop de verschillende manieren met u door, uitgaande van de oorzaak.
1. De aandoening pernicieuze anemie is een auto-immuunziekte waarbij het lichaam (ten onrechte) zelf antistoffen aanmaakt tegen ei- gen lichaamscellen, in dit geval tegen het eigen maagslijmvlies waar het voor B12-opname on- misbare intrinsic factor wordt geproduceerd. Het maagslijmvlies wordt daardoor steeds dunner en minder werkzaam (dat heet atrofische gastritis). Vaak zijn er klinische symptomen zoals gladde tong, bloedarmoede met te grote rode bloedcellen, soms neurologische klachten zoals tintelingen bv handen en voeten. Antistoffen tegen intrinsic factor kunnen in het laboratorium in het bloed worden aangetoond, en bij een sterk verhoogde waarde is de diagnose gesteld.
2. Te weinig maagzuur door maagzuurremmers of door een besmetting met de bacterie Helicobacter Pylori: hierdoor wordt de aanmaak van intrinsic factor geremd. Deze bacterie is aan te tonen met een test in de ontlasting, er is bloedarmoede met te grote rode bloedcellen.
3. Ook om andere redenen kan er te weinig intrinsic factor in de maag aanwezig zijn, dan helpt je uiteraard de antistoffenbepaling te onderscheiden tussen de auto-immuunziekte pernicieuze anemie en een andere oorzaak.
4. Verminderde inname zoals bijvoorbeeld bij een veganistisch dieet of bij slechte voeding. Het verhaal van de patiënt (de anamnese) is leidend en ook hier weer zijn te grote rode bloedcellen aantoonbaar.
5. Operatieve verwijdering (of overgroei met bacteriën) van deel dunne darm waar B12 in het bloed wordt opgenomen. Zie 4.
6. Ouderdom waardoor verminderde maagzuurproductie. Gebruik maagzuurremmers. Zie 4. 7. Diversen bijvoorbeeld metformine, lachgas, genetisch (zeldzaam), B2 maagresectie
Veganisme
Veganisme is een zeer veel voorkomende oorzaak van B12-tekort, omdat B12 alleen maar in dierlijke producten voorkomt en gezien de toenemende populariteit van deze leefstijl kunnen we meer lijders aan B12-tekort op onze spreekuren verwachten. Darmoperaties waarbij het voor de opname van vitamine B12 onmisbare deel van de dunne darm wordt weggenomen, zie je nog weleens bij de ziekte van Crohn.
Samengevat: anamnese (operaties, voeding, medicijngebruik, leeftijd et cetera); lichamelijk onderzoek: bleek, afwijkingen tong et cetera; bloedtest: bloedbeeld – zijn er te grote rode bloedcellen; vitamine B12, zn ook methylma- lonzuur (MMA) (en homocysteïne); zo nodig: gastroscopie (kijkonderzoek van de maag).
Vage klachten
Aan de lijst mogelijke methoden om te achterhalen van er speelt heeft het NHG (Nederlands Huisartsen Genootschap, de wetenschappelijke vereniging van huisartsen) toegevoegd dat een arts een proefbehandeling met B12-tabletten kan overwegen bij vage klachten
Dit is een beetje een rare gedachtenkronkel, maar daarmee kom je wellicht tegemoet aan de personen met vage klachten, en ‘baat het niet dan schaadt het niet’ en tevens is het goedkoop omdat patiënten de tabletten B12 zelf bij de drogist dienen aan te schaffen.
U ziet aan de kleine lettertjes dat er een vrijwel oneindige lijst aan mogelijke kwalen en kwaaltjes aan een vermeend B12-tekort kan worden toegeschreven, en allerlei rare testen die mensen online op het internet kunnen doen sterken ze in het geloof dat een B12-tekort de verklaring moet zijn van hun vage klachten.
Uiteraard kan tussen de ‘worried well’ ook een ‘early sick’ verscholen zitten. Hoe die uit het massale aanbod te filteren leidt momenteel tot hoofdbrekens bij groepen artsen die de beschikbare middelen rationeel willen gebruiken in hun reguliere werk. Ik maak deel uit van een kleine werkgroep die dit probleem in West-Friesland wil aanpakken, het is niet eenvoudig (want kosten van de testen spelen een niet geringe rol).
De NHG heeft over het omgaan met vitamine B12 in 2014 een vrijwel onleesbaar stuk afgescheiden. Het gaat vooral in op de technische aspecten van een vitamine B12-onderzoek in het bloed; door de grenswaarden goed te definiëren kun je de zieken grotendeels van de gezonden scheiden, is het idee. Dat bepaalt ook de behandeling.
Er is geen test waarmee vitamine B12-tekort als oorzaak van klachten met zekerheid kan worden aangetoond of uitgesloten. Als je de ondergrens van normaal van de B12 bepaling op 148 pmol/l stelt, vind je daaronder 95-97% van de gevallen.
Klinische gevallen van vitamine B12- tekort komen incidenteel voor bij laag-normale waarden van 148-260 pmol/l. Bij vitamine B12- waarde onder de 148 pmol/l + klachten: pillen. Bij klachten + laagnormale B12-waarden tussen 148 – 260 pmol/l: bepaal MMA of overweeg proefbehandeling met drie maanden pillen.
Uiteraard kwam er vervolgens kritiek op dit NHG-standpunt vanuit diverse hoeken, bijvoorbeeld van Frits Muskiet (ooit genomineerd voor de Meester Kackadorisprijs), samen met de over het algemeen gerespecteerde MDL-arts Liesbeth Mathus-Vliegen, die pleitten voor het behandelen van elk verhoogd methylmalonzuur ondanks het gebrek aan bewijs dat dit op zich tot concrete resultaten zal leiden. Enkele kernpunten uit hun betoog: ‘Hard bewijs voor de effectiviteit van B12- suppletie bij aspecifieke klachten en subklinische deficiënties is nagenoeg niet te leveren, onder meer uit overwegingen van ethiek, tijdsduur en kosten.’
‘Als er geen bewijs is voor de werkzaamheid van B12-suppletie bij de behandeling van een ziekte, wil dat nog niet zeggen dat vitamine B12 geen rol speelt in de etiologie van die aandoening.’
‘Het is niet evidence-based te wachten op ‘bewijs’ voor de potentieel ernstige ‘consequenties van een subklinisch B12-tekort.’
Voorstel: verhoogd MMA beschouwen als marker voor B12-tekort
De NHG kwam vervolgens met een reactie die gehakt maakte van de volgens hen slecht onderbouwde aannames en beweringen die luidde: een groot deel van de mensen met verhoogde methylmalonzuurwaarden heeft helemaal geen klachten; de specificiteit van de methylmalonzuurbepaling is met andere woorden te gering.
Het voorstel van Muskiet en Mathus-Vliegen zal derhalve resulteren in forse overbehandeling; we hebben geen behoefte aan bewijs voor de potentieel ernstige consequenties van een sub- klinisch B12-tekort, maar willen wel duidelijkheid over de vraag of behandeling van subklinische deficiënties leidt tot vermindering van (dikwijls aspecifieke) klachten of verbetering van de gezondheid, nu of op termijn; de kortste weg daarnaartoe is een ordentelijke trial die gezien de aanzienlijke prevalentie van verhoogde methylmalonzuurwaarden toch relatief eenvoudig te realiseren moet zijn; dit is wat ons betreft een ethischer benadering dan het diagnostiseren van vitamine B12-tekorten en het initiëren van behandelingen met vitamine-B12 op basis van aanhoudend discutabele pathofysiologische overwegingen.
Deze niets aan duidelijkheid te wensen stellingname werd instemmend ontvangen door de huisartsen van Nederland.
Spuiten of slikken? De B12-klinieken
Dan nog even de controverse die in B12-kringen veel aandacht krijgt: moet een B12-tekort bestreden worden met pillen of met injecties?
Ik liet eerder al zien dat uitsluitend bij een gebrek aan een goed opname-mechanisme in de darm het toedienen van injecties zinvol is. Het al dan niet aanwezig zijn van voldoende intrinsic factor is daarbij verreweg de belangrijkste factor, immers als B12 de darmwand nauwelijks kan passeren dan helpen alleen hele hoge doseringen oraal genomen B12. Zo is tenminste het standpunt van de wetenschappelijke vereniging van MDL-artsen. Dus alleen in dat geval is (tijdelijk) injecteren zinvol. Als er geen antistoffen tegen intrinsic factor aantoonbaar zijn, volstaan tabletten, aldus deze internistenvereniging.
Daar hebben de gespecialiseerde B12-klinieken (uiteraard?) geen boodschap aan. Zij weten beter. Hun website geeft de volgende informatie die er samengevat op neer komt dat het NHG- standpunt niet de juiste benadering is voor patiënten met een ‘subklinisch’ B12-tekort, of te wel voor mensen waarbij het B12 ‘laag normaal’ is die daardoor een behandeling wordt onthouden.
Het NHG-Standpunt Diagnostiek van vitamine-B12-deficiëntie reflecteert de huidige opvatting dat evidence-based medicine geen ander uitgangspunt kan hebben dan ‘hard bewijs’ (sic).
Internist-hematoloog dr. Auwerda van B12- Kliniek heeft mee gewerkt aan de reactie die is gegeven door de B12 Research Group. B12-Kliniek is van mening dat ook de patiëntengroep met een symptomatisch B12-tekort gebaat is bij een juiste diagnostiek en behandeling. De oplossing van B12-tekort, of dit nu absoluut is of subklinisch is bovendien relatief eenvoudig en leidt tot minder (onnodige) belasting voor de gezondheidszorg.
Wat is er dan mis met een gespecialiseerde B12-kliniek: door de grenswaarde van ‘normaal’ op te hogen, krijg je automatisch veel meer patiënten; er is geen overtuigend bewijs dat het behandelen van sub- klinisch B12-tekort werkt; er wordt enorm de nadruk op injecties gelegd, waarvoor volgens het NHG geen bewijs is (uiteraard behalve bij tekort aan intrinsic factor – en dat kan je meten in het bloed); een consult kost je €310 (tenzij je een verwijzing bij een huisarts weet los te peuteren).
Wat is de rol van onze vereniging in deze discussie? Het artikel dat Broer Scholten hierover samen met Lucas Stalpers voor onze website heeft geschreven, is in B12-kringen zeer negatief ontvangen. Met name onze kritiek op de nadruk die B12-klinieken leggen op B12 per injectie – door ons gezien als hun verdienmodel – is een steen des aanstoots.
De B12-gelovigen laten niet na constant te wijzen op het onweerlegbare feit dat B12-injecties spotgoedkoop zijn, en dat patiënten kunnen leren die zelf toe te dienen. Een terechte gedachte, maar dan moet er eerst een zogenaamde deskundige zijn die zegt dat een patiënt echt injecties moet hebben en niet met pillen toe kan. De injectie-vragers krijgen van een B12-kliniek wat ze willen horen.
En nu?
Na dit alles rijst de vraag hoe wij met zijn allen en de Vereniging tegen de Kwakzalverij in het bijzonder moeten omgaan met het verschijnsel B12-kliniek: vitamine B12-tekort is een ingewikkeld probleem met vele mogelijke oorzaken en potentieel ernstige gevolgen; kennis over de achtergronden en het vaststellen van de oorzaak van vitamine B12 bij reguliere huisartsen en internisten is niet optimaal, en de moeilijk te duiden klachten en de ‘drammerigheid’ van personen die zeggen te voelen dat ze een B12- tekort hebben, maken het er niet eenvoudiger op; de grenzen tussen te laag en subnormaal vitamine B12 zijn nog steeds een beetje arbitrair – derhalve is het moeilijk een simpel algoritme op te stellen waardoor alle twijfels verdwijnen; zo lang er bij patiënten met vage klachten bij B12-klinieken zonder bewijs B12-tekort wordt behandeld, is dat een vorm van kwakzalverij.
Mijn conclusie is dan ook: omdat een B12-tekort een ingewikkelde endocrinologische aandoening betreft met een complex diagnostisch traject, is het behandelen van patiënten met een normaal B12-gehalte noch andere labafwijkingen die bij B12-tekort passen met B12-injecties (zonder enig bewijs van de werking daarvan) niet acceptabel.
Behandelen op basis van een verhoogd MMA is wetenschappelijk omstreden en behoeft nader onderzoek. Het is daarbij niet uit te sluiten dat er bijvoorbeeld een nog onbekende genetische oorzaak voor moeilijk meet- baar B12-tekort bestaat, echter dan zou het resultaat van door B12-klinieken gepropageerde (injectie-)therapie met een dubbelblind, gerandomiseerd, placebo-gecontroleerd onderzoek aangetoond moeten worden.
Totdat dit onderzoek verricht is, dienen huisartsen patiënten niet naar B12-klinieken te verwijzen.
Gerelateerde artikelen
‘Puur bloed’-beweging bedreigt Amerikaanse dokters
artikelen - 27 februari 2023Buitenlandrubriek met o.a.: ‘Puur bloed’-beweging bedreigt Amerikaanse dokters / Australische intraveneuze vitaminetoedieners Drip IV beboet om valse claims.
Lees meerAmerikaanse drogisterijen moeten mogelijk homeopathische middelen uit schappen halen
artikelen - 26 oktober 2022Buitenlandrubriek met o.a.: Amerikaanse drogisterijen moeten mogelijk homeopathische middelen uit schappen halen / Duitse Minister Volksgezondheid wil homeopathie uit verzekeringspakket.
Lees meerResultaten van onderzoek naar homeopathie vaak bevooroordeeld
artikelen - 24 maart 2022Buitenlandrubriek met o.a.: Resultaten van onderzoek naar homeopathische behandelingen vaak bevooroordeeld.
Lees meer